Bevor ich zu der Behandlung mit möglichen Hausmitteln und Naturheilmitteln komme, erst einmal ein paar allgemeine Worte zu den Pilzen und speziell den Hautpilzen.
Pilze wachsen vermehrt in feuchtwarmen Umgebungen. Auch auf der Haut des Menschen kann es zu einem Pilzwachstum und somit Pilzerkrankungen kommen.
Diese Dermatomykosen befallen die Haut und ihre Anhangsgebilde (Haare, Nägel) und werden durch unterschiedliche Pilzarten verursacht. Dermatophyten ernähren sich vom Keratin, dem Eiweiß der verhornten Hautanteile, Haare und Nägel.
Die meisten dieser Pilze gehören zur Gruppe der Trichophyten, die mit den infektiösen Hefen (Candiada) nur wenig verwandt sind. Die Candida-Arten, besonders die Species „albicans“, befallen vorwiegend die Schleimhäute des Magen-Darm-Traktes einschließlich des Mundes.
Häufig ähnelt das klinische Bild einem bakteriellen Befall (Juckreiz, Rötung, Schwellung), wodurch sich sowohl Diagnostik als auch anschließende Therapie als schwierig gestalten können.
Auf die Zusammenhänge zwischen Candida auf der Haut und im Darm komme ich weiter unten nochmal…
Hautpilze – was wollen die da?
Pilze sind Schmarotzer, die sich von Hautpartikeln (Hornhautschuppen) ernähren. Eine Infektion mit ihnen ist meist langwierig, da sie sich durch ihre ausgeprägte Fadenstruktur (Hyphen) der Haut gut und widerstandskräftig anhaften können.
Dabei ist der Begriff Infektion etwas irreführend. Denn viele der Pilzarten sind bereits sowieso auf der Haut. Unter entsprechenden Bedingungen (z.B. kleine Hautverletzungen, Abwehrschwäche, Diabetes, Durchblutungsstörungen, Mangel an Vitaminen, Adipositas, Antibiotika-Therapie) haben diese Gelegenheit sich ungehindert auszubreiten. Das ist wichtig zu wissen, weil wir in der Naturheilkunde davon ausgehen, dass sich diese Pilze nur ausbreiten, wenn der Körper sowieso schon irgendwie geschwächt ist.
Pilze lieben es warm und feucht
Pilzsporen suchen sich gerne Hautfalten oder Bereiche, die warm gehalten werden und wenig Luftzirkulation aufweisen (z.B. Füße in Socken und Schuhen, Fußschweiß). Hier herrscht meist ein feuchtwarmes Milieu, welches das Wachstum der Sporen anregt und zur Verbreitung führt. Aber auch Regionen mit Hautfalten wie die Leistengegend oder die weibliche Brust sind gefährdet.
Eine Dermatomykose (Hautpilz) kann oberflächlich vorhanden sein oder aber auch tiefere Hautschichten in Mitleidenschaft ziehen (z.B. Subkutangewebe). Auch im Bereich der Schleimhäute oder innerer Organe (systemische Mykose) ist ein Wachstum möglich.
Verschiedene Arten
Die Erregerart wird (nach meiner Kenntnis), mittels des DHS-Systems (Dermatophyten, Hefepilze, Schimmelpilze) nach Rieth klassifiziert. Die Diagnose erfolgt zunächst durch makroskopische Sichtung und mit dem Mikroskop. Dabei stellt der Dermatologe ein Direkt-Präparat her, indem er kleine Teile der Haut, Nägel oder Haare entnimmt.
Letzte Sicherheit liefert aber nur eine Labor-Diagnose mit einer Pilz-Kultur im Brutschrank. Voraussetzung ist aber, dass zuvor keine antimykotische Behandlung stattgefunden hat. Auch sollten Haustiere auf einen Befall hin untersucht werden, damit sie gegebenenfalls als Infektions-Quellen ausgeschlossen werden können.
Dabei erfolgt die Übertragung hauptsächlich von Mensch zu Mensch, daneben aber auch von Tier zu Mensch, wobei es immer den direkten sowie den indirekten (z.B. über infizierte Gegenstände) Übertragungsweg gibt.
Dermatophyten
Dermatophyten befallen Haut, Nägel und Haare. Im Bereich der Haare kann das Mikrosporum für Haarausfall sorgen, Trichophyten greifen vor allem an der Haarwurzel an (daneben auch im Bereich des Bindegewebes und der Hornhaut). Epidermophyten lassen sich vermehrt im Bereich der Füße finden, sie gelten als häufigster Verursacher von Fußpilz. Hefepilze (z.B. Soor, Kandidosen) und Schimmelpilze finden sich sowohl im Organismus als auch außen auf der Haut und den Schleimhäuten.
Pilze auf dem Kopf
Die Tinea capitis ist eine durch Pilze hervorgerufene Erkrankung im Bereich des Kopfes, die vor allem durch Katzen übertragen wird. Sowohl Kleinkinder als auch Erwachsene leiden unter dieser hochgradig ansteckenden Form.
Bei der Unterform Tinea barbae sind Haare, Augenbrauen, Augenwimpern oder der Bart befallen. Betroffene klagen über kreisrunden Haarausfall an einer oder mehreren Stellen, die Haut darunter erscheint grau und schuppig. Nur in seltenen Fällen kommt es zu einer Entzündung mit starker Rötung, zum Teil dann auch mit Bildung von Abszessen.
Nagelpilz
Die Tinea unguium (Onchomykose, Nagelpilz) beschreibt den Befall von Fußnägeln oder von Fingernägeln. Die Infektion ist chronisch und zerstört langsam die Struktur des Nagels (dieser wird gelb-weiß und löst sich vom Bett).
Die Erkrankung zeigt sich vermehrt bei Menschen mit Stoffwechselstörungen (z.B. Diabetes mellitus), arteriellen Durchblutungsstörungen, peripheren Neuropathien, vorausgegangenem Fußpilz, zu engem Schuhwerk und bei wiederholten Verletzungen des Nagelbetts. Daneben lässt sich auch eine anlagebedingte Neigung feststellen. Der Ausprägungsgrad des Befalls hängt vom Erreger ab, der zum Teil nur leichte Schäden verursacht, zum Teil die gesamte Extremität in Mitleidenschaft ziehen kann.
Fußpilz
Fußpilz (Tinea pedis) und Handpilz (Tinea manuum) werden nach gängiger Vorstellung hauptsächlich von Mensch zu Mensch übertragen (z.B. im Schwimmbad). Hier kommt es vor allem bei geschwächtem Immunsystem und defektem Hautschutzmantel zu den typischen Anzeichen (Juckreiz, Rötung, Schuppung).
Eine vermehrte Schweißproduktion (z.B. in Gummistiefeln oder Gummihandschuhen) kann die Haut aufweichen, anfällig machen und fördert so die Entstehung von Hautpilzen. Bei der interdigitalen Form (zwischen den Fingern) beginnt der Hautdefekt in den Zwischenfalten von Fingern oder Zehen. Ohne Behandlung besteht die Gefahr des Übergreifens auf die gesamte Extremität (Arm).
Pilze am Körper
Eine Pilzinfektion des Körpers wird als Tinea corporis bezeichnet. Hier sind Trichophyten die Ursache für die entzündlichen Prozesse. Sie werden meist vom Tier übertragen und führen zu rotblauen bis braunen Flecken, die sich entzünden und zur Schuppenbildung neigen. Zum Teil nässen die Stellen und weisen schmerzhafte Knoten auf. Betroffene entwickeln rasch Fieber und allgemeine Erkrankungssymptome. Differentialdiagnostisch (zur Unterscheidung) müssen z.B. die Psoriasis oder ein Lupus erythematodes ausgeschlossen werden.
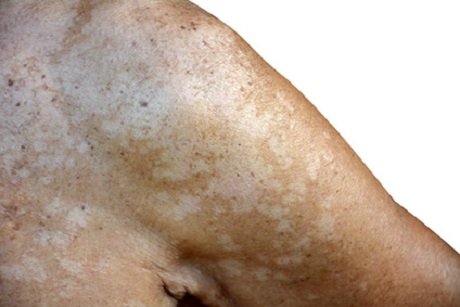 Die Tinea imbricata führt zu einem starken Juckreiz im Bereich des Rumpfes und der Extremitäten, z.B. am Unterschenkel, ähnelt im Verlauf auch einer Ulcus cruris (Unterschenkelgeschwür). Hier lassen sich ringförmige Verfärbungen mit Schuppen erkennen.
Die Tinea imbricata führt zu einem starken Juckreiz im Bereich des Rumpfes und der Extremitäten, z.B. am Unterschenkel, ähnelt im Verlauf auch einer Ulcus cruris (Unterschenkelgeschwür). Hier lassen sich ringförmige Verfärbungen mit Schuppen erkennen.
Die Tinea inguinalis kennzeichnet den Befall der Leiste, hier besteht die Gefahr eines Übergreifens auf den Genitalbereich.
Daneben lassen sich noch viele weitere Pilzinfektionen beschreiben, z.B. der im Mund verursachte Soor oder die Kleiepilzflechte, die zu verschiedenfarbigen Flecken auf der Haut führt, wie hier im Bild zu sehen (Quelle fotolia, buraratn_100).
Übrigens: Wenn Sie solche Informationen interessieren, dann fordern Sie unbedingt meinen kostenlosen Praxis-Newsletter dazu an:
Schulmedizinische Therapie
Nach Identifizierung des Erregers (Anzucht in einer Kultur) wählt der behandelnde Arzt ein Antimykotikum (zur äußeren oder inneren Anwendung) aus, welches das Wachstum hemmt und den Pilz samt Sporen langsam vernichten soll.
Präparate wie Clotrimazol (Canesten) werden oft eingesetzt, auch wenn sie Nebenwirkungen zeitigen.
Besonders kritisch sehe ich die verbreitete Kombinations-Therapie mit Antimykotikum und Kortikoiden. Dies soll zu einer schnellen Linderung der Symptome führen. Der nachlassende Juckreiz veranlasst den Patienten nicht zu dauerndem Kratzen, das die Infektion nur weiter ausbreitet.
Einige Studien legen jedoch nahe, dass es gerade zu Therapie-Beginn zu einer Verstärkung der Beschwerden kommt. Zudem gibt es Hinweise darauf, dass der Pilz unter dem Einfluss der Kombi-Behandlung in tiefere Hautschichten abwandert. Die Maskierung führt dann zu einem Wiederaufflammen der Mykose nach Behandlungsabschluss. Zudem wird vermutet, dass Kortison die Zell-Membranen der Pilze stärkt. Die Dermatophyten sind so weniger anfällig gegenüber dem Antimykotikum.
Zusätzlich zu den antimykotischen Salben werden hautpflegende Substanzen eingesetzt, um die Schutzfunktion der Haut wieder herstellen zu können.
Naturheilkunde, Alternativmedizin & Hausmittel
Es gibt vermutlich Hunderte von Cremes und Salben, die alle aber nur das Symptom zudecken, nicht aber heilen. Heilung kann meines Erachtens aber nur von innen erfolgen, indem das Hautmilieu verändert wird.
Aus naturheilkundlicher Sicht leistet eine allgemeine Übersäuerung der Haut dem Pilzwachstum Vorschub. Ebenso kann ich aus Erfahrung sagen, dass ich Hautpilze bisher immer nur bei Patienten gesehen habe, die auch massiv Probleme mit Darmpilzen hatten.
Eine erfolgreiche Therapie setzt deshalb am Darm an. Hierzu habe ich auch eigens ein Buch verfasst, in dem ich die Therapie-Strategien beschreibe, die ich auch bei Patienten erfolgreich zum Einsatz bringe. Das Buch finden Sie hier: Die biologische Therapie des Candida Albicans.
Ebenso sollten Maßnahmen zur Stärkung des Immunsystems erfolgen. Die folgende Auflistung erhebt keinen Anspruch auf Vollständigkeit… 🙂
Aromatherapie
Orale Einnahmen von Aroma-Essenzen sollten von erfahrenen Therapeuten begleitet werden. Äußerlich: Schwarzkümmelöl, Teebaumöl.
Ernährung
Wie oben bereits erwähnt sehe ich bei allen Hautpilzen ein Darmpilz-Problem. Deshalb ist eine gesunde Ernährung enorm wichtig: Verzichten Sie auf Süßigkeiten aller Art und Weißmehlprodukte. Versuchen Sie mehr Gemüse und Obst zu essen, vermeiden Sie aber die sehr süßen Früchte wie Trauben oder Bananen, da diese zu viel Fruchtzucker enthalten.
Heilpflanzen
Nehmen Sie täglich Algen (zum Beispiel Chlorella Algen) aus biologischem Anbau – wenigsten über drei Monate. Vorsicht allerdings bei Schilddrüsenüberfunktion.
Empfehlenswert sind einige antimykotische Öle:
Teebaumöl können Sie mit einem Wattestäbchen auf die befallenen Stellen auftragen. Bei Unverträglichkeiten kann das Öl mit warmem Wasser verdünnt werden.
Lavendelöl sollten Sie vor der äußerlichen Anwendung mit einem Trägeröl (z. B. Jojobaöl) verdünnen. Mischungsverhältnis: 4 Tropfen Lavendelöl auf einen Teelöffel Trägeröl.
Im gleichen Mischungsverhältnis ist Calendulaöl anzuwenden.
Kokosöl können Sie drei- bis viermal täglich großzügig und unverdünnt auf die infizierten Haut-Areale auftragen.
Neben den Ölen können auch andere pflanzliche Zubereitungen eine gute Wirkung erzielen:
Ein Teelöffel Kurkuma-Pulver mit ein paar Tropfen Wasser vermengt ergibt eine gut aufzutragende Paste. Die Mischung sollte 10 Minuten wirken und danach gründlich abgespült werden.
Papaya können Sie in Stücke schneiden und direkt auf der Haut zerreiben. Oder Sie zerdrücken das Fruchtfleisch schon vor dem Auftragen auf die erkrankten Haut-Areale. Lassen Sie Papaya mindestens 20 Minuten einwirken und spülen Sie die Haut anschließend mit warmem Wasser ab.
Relativ unbekannt, aber in manchen Fällen sinnvoll: die Rizol-Therapie.
Urtinkturen
Knoblauch-Tinktur (wie bei Mykosen beschrieben) auftupfen.
Alternativ können Sie selber eine Paste aus zerdrückten Knoblauchzehen und Olivenöl herstellen. Nach dem Auftragen bedecken Sie die behandelten Stellen mit Verbands-Gaze und lassen Sie die Zubereitung 2 Stunden wirken. Danach spülen Sie die Haut mit warmem Wasser ab. Die Behandlung sollte dreimal täglich über drei Wochen hinweg erfolgen.
Säure-Basen-Haushalt
Der Säure-Basen-Haushalt und das Thema „Übersäuerung“ kann bei vielen akuten und chronischen Beschwerden eine Rolle spielen.
Tipp des Schweizer Naturarztes Hermann Kaufmann dazu:
„Nehmen Sie zweimal die Woche folgendes Vollbad: In gut warmem Badewasser lösen Sie einen gehäuften Esslöffel Natron (Natriumbicarbonat) auf. Das Bad muss allerdings mindestens eine Stunde dauern. Keine Angst, Sie werden keine so genannte Waschfrauenhaut bekommen. Ganz im Gegenteil, Ihre Haut wird sanft und geschmeidig werden, weil sie nämlich froh ist, endlich etwas Säure abgeben zu können. Nehmen Sie dieses Bad beim ersten Mal nicht, wenn Sie alleine sind. Vor allem ältere Leute sollten das nicht tun. Das Bad ist nämlich anstrengend, weil es so viel in Bewegung bringt. Legen Sie sich nachher zu Bett.“
Sonstiges
Apfelessig hat antibakterielle und antimykotische Eigenschaften. Diesen Essig tragen Sie unverdünnt drei- bis fünfmal täglich auf die befallenen Stellen auf, bis die Infektion verschwunden ist.
Daneben sind einige hygienische Maßnahmen zu beachten, die auch der Prophylaxe dienen können.
Trocknen Sie besonders die Füße nach dem Waschen immer gut ab, speziell die Zehenzwischenräume. Immer nur frische, in Saunen und Schwimmbädern eigene Handtücher benutzen. Gehen Sie dort nie barfuß.
Verzichten sie auf Desinfektionsmittel, denn die schwächen die Haut. Nicht kratzen, das verbreitet die Mykose nur weiter, cremen Sie statt dessen mit ihrem Antimykotikum nach.
Wechseln Sie täglich die Leibwäsche und Socken. Ein 45-minütiger Waschgang bei 60° tötet alle Pilze und ihre Sporen ab. Schuhe und Lederhandschuhe sprühen Sie mit einem antimykotischen Spray (Clotrimazol) ein, danach bitte 4 Tage trocknen lassen. Die Reinigung von Badematten und allen Gegenständen, mit denen man Fußkotakt hat, sollen immer gut sauber gehalten werden.
Schuhwerk sollte nicht zu fest sitzen und so gut durchlüftet wie möglich sein.
Beitragsbild: 123rf.com – subbotina
Dieser Beitrag wurde letztmalig am 20.02.2018 aktualisiert.